Готовьте операционную
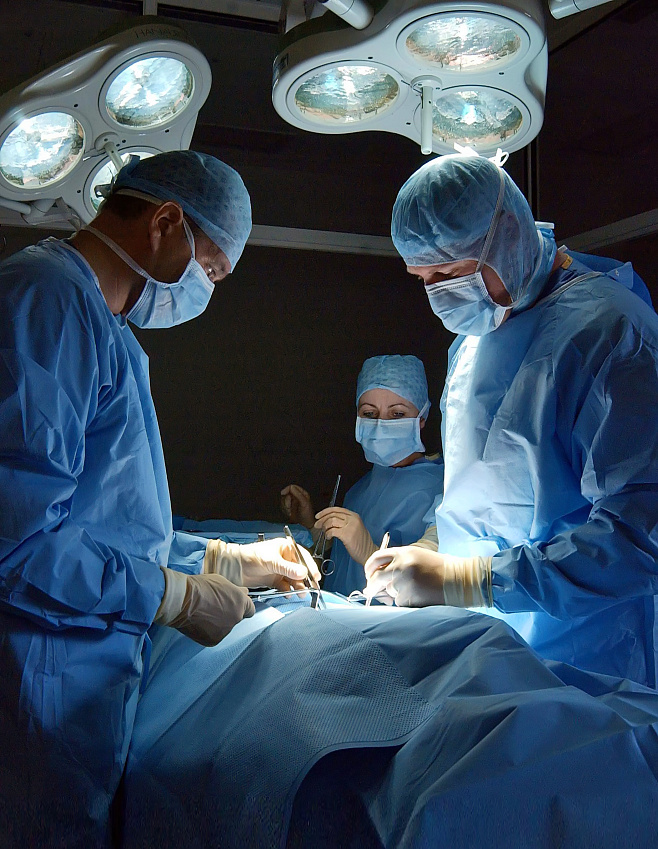
Однажды в Африке
Идея о том, что изношенные органы можно заменить новыми, веками захватывала лекарей, жрецов и всех, кто мечтал о бессмертии. К реализации приблизились только в начале XX века. Трансплантологи по всему миру тогда работали над технологией пересадки почек. В 1930 году советский хирург Юрий Вороной на III Всесоюзном съезде физиологов показал собаку с пересаженной ей на шею почкой. Животное прожило недолго, но для трансплантологии это был только стартовый шаг. В 1933 году Вороной провел первую в мире пересадку почки от умершего донора, доказав, что органы можно брать и у погибших. В 1937 году советский ученый Владимир Демихов «пересадил» собаке вместо сердца механический насос с электродвигателем, в 1946 году – само сердце и легкие. Демихова во всем мире называли отцом трансплантологии, за рубежом его новаторские методы мгновенно находили отклик и совершенствовались другими специалистами. Но пальму хирургического первенства Советский Союз уступил совершенно неожиданному сопернику. Первая в истории успешная пересадка сердца от человека к человеку прошла в Гроот-Шур, больнице Кейптауна (ЮАР). Ее провел Кристиан Барнард (Christiaan Barnard), ученик Демихова, который дважды ездил к нему учиться в СССР и всю жизнь называл его своим наставником.
55-летний Луи Вашканский поступил в Гроот-Шур после трех инфарктов миокарда, спровоцированных тяжелой застойной сердечной недостаточностью. Врачи давали ему пару недель жизни, не больше. Поэтому, когда к пациенту пришел Барнард и предложил иллюзорный, почти невозможный шанс на спасение, тот согласился незамедлительно. Самой большой проблемой должна была стать не сама операция, а донор. Законы ЮАР запрещали пересаживать органы чернокожего человека белокожему, поэтому Вашканскому подходили всего 20 % жителей страны. Уберем из них половину, отличающуюся группой крови, – шансы совсем малы. Но 2 декабря 1967 года, переходя дорогу, 25-летняя банковская служащая Дениз Дарваль угодила под машину. Травма оказалась серьезной: девушку доставили в больницу и подключили к аппарату искусственного жизнеобеспечения, но уже тогда врачам было ясно, что спасти ее не выйдет. Барнард попросил у отца Дениз согласия на изъятие сердца. История сохранила ответ: «Если вы не можете спасти мою дочь, вы обязаны спасти этого мужчину».
Первая в истории операция по пересадке сердца началась в час ночи и закончилась к восьми утра. В ней участвовали 20 врачей и медсестер. Отключив девушку от ИВЛ, они ждали 12 минут после остановки сердца, прежде чем изъять его, – боялись обвинений в убийстве. Вашканский лежал на операционном столе уже без сердца, разрезанный, ждал. Хирурги соединили все сосуды с новым сердцем и замерли в ожидании. Барнард рассказывал: «Сердце было неподвижно… Затем внезапно сократились предсердия, за ними – желудочки». Новый «мотор» завелся. Анестезиолог озвучивал пульс вслух – 50 ударов в минуту, 70, 75. Луи Вашканский пришел в себя на следующий день. Он давал интервью, улыбался, выглядел здоровым, но прожил только 18 дней. Когда состояние пациента ухудшилось, врачи решили, что организм отторгает пересаженное сердце, и повысили дозу иммуноподавителей. Когда после смерти Вашканского провели вскрытие, оказалось, что с донорским органом все в порядке, а первый в мире человек с чужим сердцем умер от больничной пневмонии.
За годы своей врачебной практики, до 1983 года, когда Кристиан Барнард ушел на пенсию, он пересадил больше 50 сердец. Благодаря огромной популярности Барнарда значительно возросло количество хирургов, пришедших в трансплантологию, а вслед за ними – и число операций по пересадке сердца.
Заглянем в операционную
В мире ежегодно проводят около 4 тыс. операций по пересадке сердца. В России только в 2020 году совершили 249 трансплантаций. К ним прибегают, только если все остальные методы уже испробованы, потому что пересадка – очень дорогая и сложная операция. В первую очередь, из-за доноров.
В России действует презумпция согласия на изъятие органов – это означает, что врачи имеют право использовать органы умершего человека, если он не отказался от этого при жизни. У донора должна быть зарегистрирована смерть головного мозга при полностью здоровом сердце. Естественно, что он не должен серьезно болеть. Желательно «забирать» сердца у доноров возрастом до 45 лет, но в экстренных случаях могут рассматривать и следующий десяток. Из-за этих условий лист ожидания очень длинный, прямо сейчас в России донорского сердца ждут 404 человека.
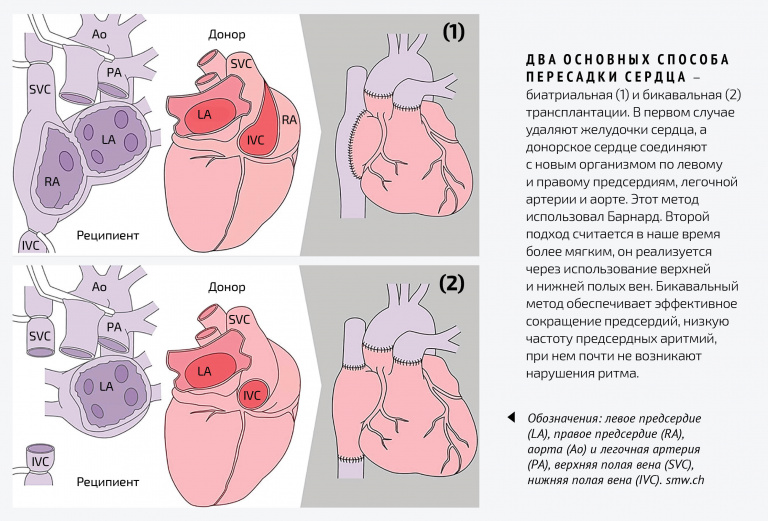
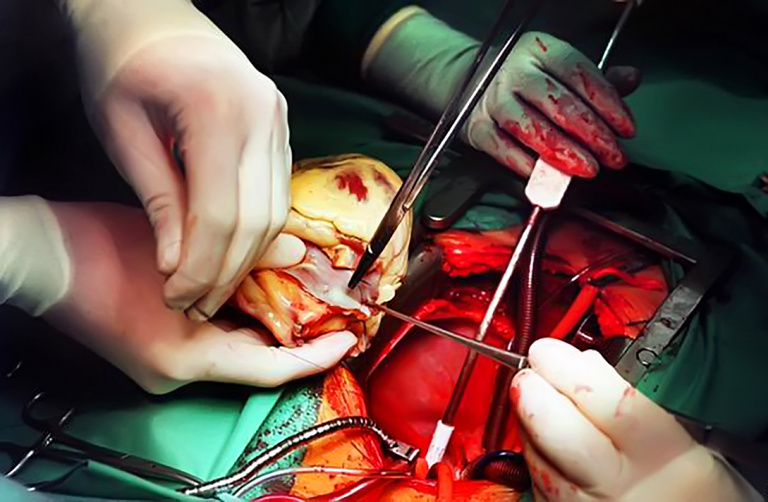
Операцию проводит несколько бригад хирургов. Грудину пациента разрезают, вводят расширитель, фиксируя ткани, сдвигают складки плевры (тонкой оболочки, выстилающей стенки грудной клетки). Перикард вскрывают и к венам проводят аппарат, который будет стимулировать кровообращение, то есть выполнять функции сердца, когда его извлекут. Сердце больного ограничивают зажимами и вынимают. Человек лежит на операционном столе фактически с пустотой вместо сердца. Но вся его кровеносная система функционирует, как бы ничего не заметив. Затем сердце донора устанавливают в организм реципиента, накладывают швы и удаляют зажимы на сосудах, чтобы восстановить кровоток. В этот момент сердце должно начать функционировать – если этого не произошло, ему «помогают» дефибриллятором или сжиманием. По сути, операция завершена. Звучит очень легко, умещается в один абзац, но, на самом деле, средняя продолжительность пересадки – около шести часов. Хирурги сменяют друг друга и действуют по четкому, заранее отработанному алгоритму, цель которого – экономить каждую минуту. Разные методы трансплантации сердца требуют разных подходов, а сама операция – выдержки: врачи заранее прорабатывают все внештатные ситуации, чтобы морально к ним подготовиться.
Но даже успешность операции ничего не гарантирует. Как только она заканчивается, у пациента начинают непрерывно снимать электрокардиограмму – чтобы проследить, как работает новое сердце. По данным регистра ISHLT (The Registry of the International Society for Heart and Lung Transplantation), выживаемость в первый год после трансплантации составляет больше 85 %, с каждым последующим годом она снижается: после 10 лет – 50 %. Первые годы после операции наиболее опасны для пациента отторжением сердца и инфекциями. Через три года страшнее уже онкология и болезнь коронарных артерий пересаженного сердца. За человеком, получившим новое сердце, врачи наблюдают пожизненно. Сначала он должен приходить раз в неделю, затем раз в две недели, ежемесячно и раз в год при самом благополучном раскладе. Даже подъем температуры до 38 °С из-за инфекции – повод для обращения в центр трансплантации. Человек с новым сердцем должен вести осторожную жизнь.
Отторжение трансплантированного сердца – защитная реакция организма, при которой включается иммунный ответ. Оно может быть острым и возникать в первые месяцы после трансплантации, обусловленное активностью T-лимфоцитов. В течение года острое отторжение развивается у 20–40 % пациентов. Сначала оно ничем специфическим себя не выдает, жалобы общие – тошнота, усталость, плохое самочувствие. Чтобы вовремя заметить отторжение, врачи проводят биопсию миокарда. В первые минуты после операции у больного может развиться сверхострое отторжение сердца – в случае несовпадения групп крови, например, или антигенов. Такая реакция приводит к некрозу тканей очень быстро. В этих случаях необходима ретрансплантация сердца – повторная операция, выживаемость после которой еще ниже.
Сердца из пластика
Иногда подходящих донорских органов не находится, а состояние пациента стремительно ухудшается: со своим сердцем он жить уже не может, и врачи ищут альтернативные варианты. Чаще всего – пересаживают искусственное сердце. Так называют аппараты, которые могут выполнять функции органа, то есть гнать кровь по венам. Первое искусственное сердце изобрел все тот же Демихов: электродвигатель приводил в движение пластиковый насос, пересаженный собаке.
В 1969 году американский хирург Дентон Кули провел первую в мире пересадку искусственного сердца. Он использовал аппарат из пластика и полиэфирного волокна, который трубками соединялся с центром управления размером со стиральную машину. Вся конструкция должна была стоять рядом с койкой пациента и работать непрерывно. Создатели этого искусственного имплантата считали, что он еще не готов к внедрению. Но Кули решил рискнуть: пациент умирал, а донора не находилось. Больной три дня лежал под этим аппаратом, а потом ему пересадили донорский орган.
Хирурги и ученые долго работали над тем, чтобы к искусственному сердцу больше не нужна была целая насосная станция рядом. И в 2010 году пациент смог покинуть больницу с пересаженным искусственным сердцем, насос которого помещался в рюкзаке. А в 2019 году в Казахстане хирурги вживили пациенту механический сердечный насос с беспроводной зарядкой. Это не совсем операция по пересадке сердца: орган пациента не может самостоятельно перегонять кровь, и насос ему помогает. Такие устройства желудочной поддержки (ventricular assist device) обычно нужно заряжать, что создает дополнительные затруднения и угрозы реципиентам. У них есть около пятнадцати минут на поиск батареек или розеток, прежде чем насос остановится. Новая разработка может работать без подзарядки восемь часов, а чтобы подзарядить ее, нужно всего лишь надеть специальный жилет.
При современном уровне медицины жизнь тех, у кого бьется в груди чужое сердце, по существу, не слишком отличается от обычной. Они могут заниматься спортом, ходить в театр, путешествовать, но должны помнить про прием таблеток и правила безопасности. Широко известна история Дэвида Рокфеллера, которому сердце якобы пересаживали семь раз. Такие сообщения – просто миф. Даже громкое имя и деньги не дадут человеку семь новых сердец, их нельзя купить никаким законным способом. Во всех странах мира донорские органы получают только нуждающиеся.
Наука
Яна Титоренко




 Ваши пальцы пахнут ядом
Ваши пальцы пахнут ядом  Неестественная сладость
Неестественная сладость  Приказ по армии искусства
Приказ по армии искусства Прикладываем стетоскоп
Прикладываем стетоскоп








