«Мама, я не гриппую!» или что нужно знать о прививке от гриппа?
Кому нужна прививка от сезонного гриппа?
Если коротко: Всем, кроме детей до 6 месяцев и тех, у кого есть противопоказания.
Для взрослых здоровых людей сезонный грипп – болезнь хоть и неприятная, но не опасная. Без лабораторного анализа вы даже не поймете, был ли у вас грипп или другая ОРВИ. Опасны, и порой смертельно, осложнения гриппа: вторичная бактериальная пневмония, абсцесс легкого, а также менингит, воспаление головного мозга (энцефалит) и сердечной мышцы (миокардит). Они чаще возникают у маленьких детей, пожилых и людей с хроническими заболеваниями легких, сердца, печени, почек и подавленным иммунитетом (например, проходящих химиотерапию или носителей ВИЧ). Для беременных грипп чреват не только более тяжелой болезнью, но и осложнениями самой беременности, вплоть до выкидыша или гибели плода.
Всемирная организация здравоохранения (ВОЗ) считает прививку от гриппа обязательной для:
- беременных (самый высокий приоритет вакцинации);
- детей от 6 месяцев до 5 лет;
- людей старше 65 лет;
- людей с хроническими заболеваниями и подавленным иммунитетом;
- медицинских работников (ведь они часто общаются с первыми четырьмя группами).
Следом в очереди стоят родители малышей, те, кто ухаживает за пожилыми людьми или просто контактирует с ними, и дети, посещающие детские сады и школы. У детей, в отличие от взрослых, выделение и передача вируса при болезни продолжается не несколько дней, а около двух недель. Поэтому детские коллективы оказываются главными «рассадниками» инфекции.
Однако ВОЗ разрабатывает свои рекомендации для всего мира, в том числе для развивающихся стран, где доступ к вакцинации может быть не у всех, а самой вакцины завозят недостаточно. В странах, где нет проблем с доступностью препаратов, прививать от гриппа рекомендуют всех (эту позицию, например, разделяет Американский консультативный комитет по практике иммунизации). Это не только снижает экономический ущерб от сезонных эпидемий (то есть не дает вам валяться с температурой вместо работы), но и формирует коллективный иммунитет. Большое количество привитых людей не позволяет инфекции распространяться на тех, кому вакцинация противопоказана.
Вакцинация противопоказана:
- в возрасте до 6 месяцев – на малышей должен распространяться иммунитет матери, привитой во время беременности;
- при тяжелой аллергической реакции на предыдущую вакцинацию (например, анафилактический шок);
- если в течение 6 недель после прошлой прививки развился синдром Гийена–Барре (СГБ) – аутоиммунное поражение нервов, которое проявляется нарушениями чувствительности и мышечной слабостью, встречается после вакцинации у пожилых людей (по расчетам ВОЗ, один случай на миллион вакцинированных).
Когда делать прививку?
Если коротко: Можно начинать в конце сентября и лучше успеть до декабря.
На формирование иммунитета к вирусу гриппа вашему организму понадобится от двух недель до месяца. Пик заболеваемости в России традиционно приходится на январь-февраль. Соответственно, сделать прививку нужно успеть до начала эпидемического сезона. С другой стороны, важно и не бежать впереди паровоза. Иммунитет к гриппу обычно держится около полугода, иногда чуть дольше. Поэтому вакцинироваться в самом начале осени – плохая идея: ваш иммунитет может закончиться раньше, чем стихнет эпидемия.
Если собираетесь в путешествие, стоит посмотреть эпидемический календарь страны назначения. Вполне вероятно, что вы прибудете туда в разгар местной эпидемии гриппа.
Какую вакцину выбрать?
Если коротко: «Ваксигрипп» (Франция), «Инфлювак» (Нидерланды), «Ультрикс» (Россия), «Флюарикс» (Германия) соответствуют требованиям ВОЗ, но доступны только платно. Эффективность «Гриппола» и «Совигриппа», которыми прививают по ОМС, плохо изучена, но, если другой возможности привиться нет, лучше они, чем ничего.
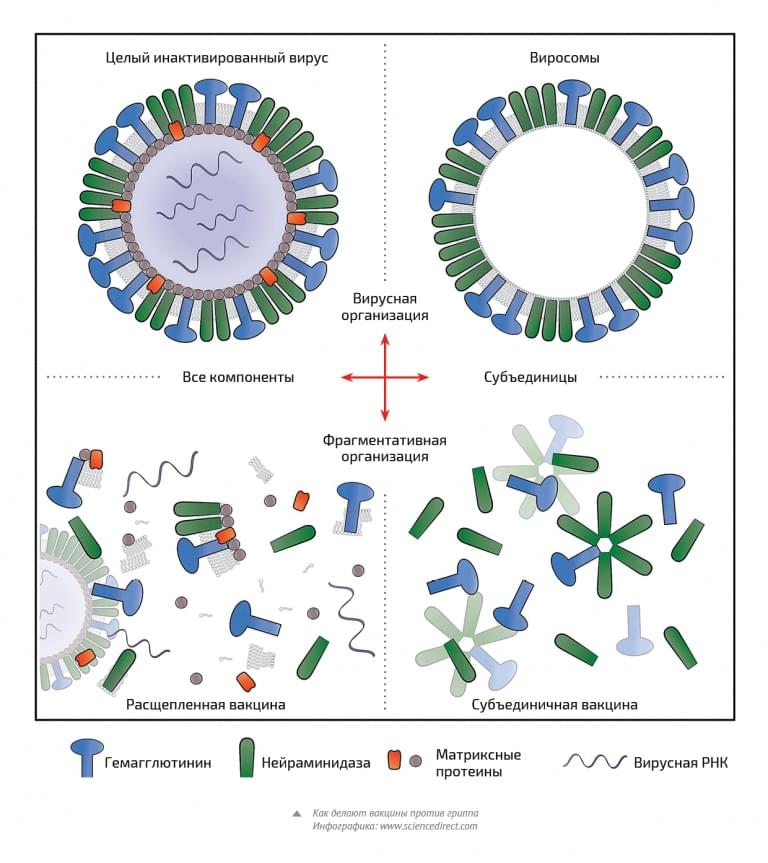
Все вакцины против гриппа делятся на две группы: живые и убитые (инактивированные).
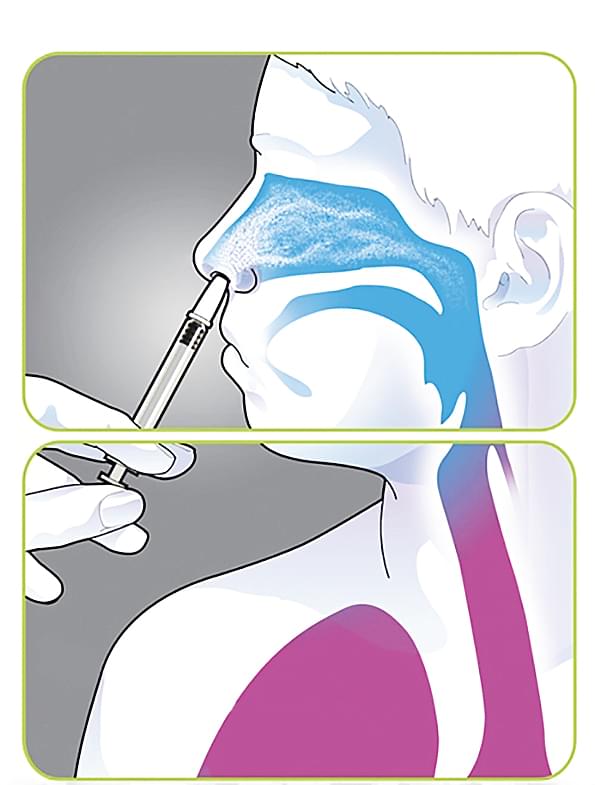
Живые вакцины (LAIV – live attenuated influenza vaccine, живая аттенуированная, то есть ослабленная гриппозная вакцина), как можно догадаться, содержат жизнеспособные вирусы. Но не просто ослабленные, а адаптированные к холоду. Живые вакцины вводятся в виде назального спрея. Содержащиеся в них вирусы успешно размножаются в более прохладной носоглотке, но не могут сделать этого в бронхах и легких. Наша страна – пионер в использовании LAIV: первая живая вакцина была разработана в СССР и была в ходу с 1960-х. Но сейчас в России, как и в других странах, живые вакцины не применяются для массовой вакцинации. Исследования показали, что LAIV чаще вызывают побочные эффекты, чем инактивированные вакцины. Они не рекомендованы детям до двух лет, беременным, людям с ослабленным иммунитетом и страдающим астмой. Аллергия на куриный белок тоже будет противопоказанием к введению LAIV.
фото: flumistquadrivalent.com
При производстве инактивированных вакцин вирус убивают. Такие вакцины вводят уколом в дельтовидную мышцу (плечо). Детям до 3 лет – в переднюю поверхность бедра. Если препарат содержит мертвые вирусные частицы (вирионы) целиком, такая вакцина называется цельновирионной. В состав сплит-вакцин (англ. Split – раскол, разрыв) входят расщепленные вирионы, а в субъединичные вакцины – только поверхностные антигены вируса. Сплит-вакцины – самые распространенные. Почти все препараты, которые доступны в России, относятся к этому типу (кроме «Инфлювак», это субъединичная вакцина). Коротко они обычно называются TIV (Trivalent inactivated vaccine – трехвалентная инактивированная вакцина), потому что содержат антигены трех штаммов вируса. Существуют и четырехвалентные вакцины, но в России доступна только одна – «Гриппол Квадривалент». Помимо фрагментов вирусных частиц, в TIV иногда входят дополнительные вещества – адъюванты, они усиливают иммунный ответ на введение антигенов.
Гриппозные вакцины отличаются и по содержанию в них вирусных антигенов. Требования ВОЗ предписывают, чтобы в дозе вакцины было не меньше 15 мкг каждого антигена. Все масштабные исследования эффективности вакцин касаются именно таких препаратов. К ним относятся зарубежные «Ваксигрипп», «Инфлювак» и «Флюарикс», а также появившаяся в прошлом году российская «Ультрикс». Но все они доступны в России только платно. А вот вакцины, которыми можно привиться бесплатно в поликлинике или передвижном пункте у метро, – «Гриппол» и «Совигрипп» – этим требованиям не соответствуют. В них содержится только по 5 мкг антигенов. Это не значит, что они вовсе не работают. Но из-за их малой распространенности гораздо меньше и данных об их эффективности. К тому же, две эти вакцины содержат плохо изученные адъюванты – полиоксидоний и совидон. Проще говоря, про российские бесплатные вакцины достоверно нельзя сказать ничего плохого, но и хорошего тоже. Поэтому общая рекомендация такова: есть возможность – привейтесь платно.
Насколько эффективна прививка от гриппа?
Если коротко: Эффективность вакцины против гриппа гораздо ниже, чем у многих других вакцин. Чтобы снизить заболеваемость и смертность среди уязвимых групп, нужно привить много людей.
В оценке любого препарата используются два показателя: действенность и эффективность (англ. efficacy и effectiveness). Действенность – это то, как препарат работает в лабораторных условиях. В случае с вакциной – вызывает ли она достаточный подъем уровня защитных антител. Для инактивированных вакцин действенность оценивается примерно в 50 %. Увы, это означает, что половина привитых в итоге все равно заболеют. Эффективность вакцинации – то, как она работает в реальных условиях, – измерить гораздо сложнее. Вы наверняка слышали, что вирус гриппа очень изменчив, его поверхностные белки постоянно мутируют. Именно поэтому прививаться приходится каждый год. И каждый год ВОЗ пытается спрогнозировать, какие штаммы гриппа будут циркулировать в северном и южном полушариях в новом сезоне. Но от предсказания до производства необходимого количества вакцины проходит не меньше полугода, за которые вирус часто опять успевает измениться. В итоге и эффективность вакцинации скачет от сезона к сезону. К тому же, настоящий грипп от других ОРВИ без лабораторного анализа не отличишь. А анализ этот, даже если больной обратился к врачу, обычно не делают – лечение для гриппа и гриппоподобных заболеваний одинаковое. Да и до врача доходят не все. В этой ситуации сложно понять, сколько из привитых в нынешнем сезоне в итоге заболели гриппом, а сколько схватили обычную простуду. Мета-исследование (обобщающее результаты других исследований) показало, что в среднем инактивированные вакцины снижают число случаев подтвержденного гриппа на 60 %. Чтобы избежать одного случая ОРВИ, необходимо привить 40 человек, а чтобы избежать одного случая гриппа – 71.
Снижение заболеваемости особенно важно для детей, пожилых и других уязвимых групп, в которых грипп протекает тяжело. Так что вакцинация от гриппа – тот случай, когда взрослые здоровые люди прививаются не столько для себя, сколько ради других.
Вирус гриппа очень изменчив, его поверхностные белки постоянно мутируют. Именно поэтому прививаться приходиться каждый год. Фото: Вероника Сурняева
Безопасны ли вакцины против гриппа?
Если коротко: Да. Прививка от гриппа крайне редко вызывает серьезные осложнения.
Самая частая побочная реакция на инактивированную вакцину от гриппа – покраснение и припухлость в месте укола (больше одного случая на каждых 100 привитых). Дети до 5 лет обычно более чувствительны к вакцинации, особенно в первый раз. У них случаются повышение температуры, мышечные боли и общее недомогание. Живые вакцины против гриппа могут вызывать насморк и отек носа. Такие реакции связаны с индивидуальной чувствительностью. Одни дети после прививки устраивают родителям «веселую» ночь, другие переносят ее спокойно. С возрастом побочные эффекты проявляются все реже. По данным ВОЗ, у детей 11-15 лет они случаются в 5 % случаев, у взрослых их почти не бывает. Не выявили исследования и значительных побочных реакций или внутриутробных осложнений у плода при вакцинации беременных.
Прививки часто подозревают в том, что они могут провоцировать аутоиммунные реакции, которые приведут к повреждению нервной системы, – вариация городской легенды про вакцины и аутизм. Помимо того, что никакой зависимости между прививками у детей и аутизмом не выявлено, мета-исследование конкретно по вакцине против гриппа также не нашло связи с возникновением аутоиммунных заболеваний (рассеянный склероз, болезнь Верльгофа) или воспалением нервов.
Отдельно стоит сказать о вспомогательных компонентах вакцин. Большинство вакцин против гриппа разливается в многодозовые флаконы, поэтому в них содержится консервант на основе этилртути – мертиолят, он же тиомерсал. На сайте ВОЗ можно найти несколько документов по безопасности мертиолята. Если кратко, то этилртуть в его составе не способна накапливаться в живых тканях и, соответственно, достичь концентрации, при которой она становится ядом. Это подтверждают и исследования на животных. Однако самого слова «ртуть» достаточно, чтобы люди стали беспокоиться.
Если вас присутствие в вакцине мертиолята тоже заставляет переживать, можно привиться вакцинами, которые поставляют в однодозовых флаконах или шприцах, – в них консерванта нет. В такой форме доступны «Флюарикс» и «Инфлювак» (но лучше заранее позвонить в клинику и уточнить).
Я все время слышу, что ученые работают над новыми вакцинами от гриппа. Их все еще нет?
Если коротко: Пока нет. Большая часть исследований не продвинулась дальше экспериментов на животных. Одна вакцина достигла стадии клинических испытаний на людях, но они еще не закончены.
Современные вакцины от гриппа страдают от двух главных недостатков. Первый – они защищают только от конкретного штамма вируса, а не от гриппа вообще. Второй – даже при точном попадании в штамм иммунный ответ развивается не у всех привитых людей. Именно на решение этих проблем направлены усилия ученых.
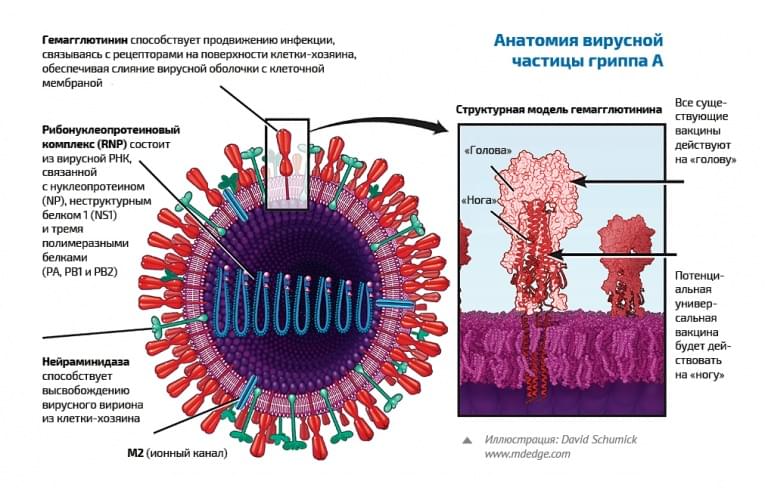
В 2015 году были представлены два прототипа универсальной вакцины от гриппа: один – американскими исследователями, другой – международной группой ученых. Подход у них, в целом, одинаковый. Поверхностный антиген вируса гриппа – гемагглютинин – это молекула со сложной структурой. У него есть «нога», которая «растет» из оболочки вируса, и «голова», которая прикрепляется к клеточной мембране, когда вирус атакует клетку. Иммунитет организма обычно учится распознавать «голову» антигена, но как раз эта его часть наиболее изменчива. Ученые в обоих случаях попытались изолировать «ногу» гемагглютинина, которая у всех вирусов одинакова, и научить иммунную систему узнавать ее. Однако в экспериментах на мышах, хорьках и обезьянах созданная таким образом вакцина не смогла предотвратить болезнь, а только облегчила ее течение и повысила выживаемость животных.
У препарата, цель которого – решить проблему недостаточного иммунного ответа, уже даже есть название – RedeeFlu. Эта вакцина содержит живой генномодифицированный вирус, измененный так, что он может инфицировать клетку, но способен пройти лишь один цикл размножения. Если современные вакцины презентуют иммунной системе только поверхностные белки вируса, то, проходя цикл размножения, вирус успевает представиться полностью: от антигенов до РНК. То есть такая вакцина в теории должна формировать иммунитет настолько же сильный, как естественный, который появляется у людей после болезни, но без самой болезни. В 2018 году ReddeeFlu вышел на первый этап испытаний на людях. Правда, клинические испытания – дело не быстрое. По информации на август 2019 года, в это исследование еще только набирали участников. Так что в ближайшие годы все, что мы рассказали вам о вакцинах против гриппа, будет актуально.
главное фото: Natali_Mis/news.liga.net
Наука
Наталья Нифантова



 ПРИВИнтивные меры
ПРИВИнтивные меры Как сжиженный газ завоевывает мир
Как сжиженный газ завоевывает мир Что такое ВПЧ
Что такое ВПЧ








